
COPDと心不全 併存に対する診断と治療 診断編
サイトへ公開:2023年06月29日 (木)

慢性閉塞性肺疾患(COPD)と心不全の併存率は互いに約3割程度との報告がありますが1,2)、わが国ではその併存率を十分に検出できていない可能性も指摘されています。また、COPDと心不全の主症状はともに息切れであり、併存は予後不良となることから、呼吸器内科と循環器内科が連携し、早期の診断および適切な治療介入が求められています。座談会「COPDと心不全-併存に対する診断と治療-」の第2回目は、診断編として、実臨床における心不全患者のCOPDスクリーニング、COPD患者の心不全スクリーニングを中心に討議いただきました。
【まとめ】
- COPDと心不全の診断における質的な違い
- 心不全ステージBの取り扱い
- COPD患者における心不全スクリーニング
- 心不全患者におけるCOPDスクリーニング
- わが国におけるCOPDと心不全の併存の実際
- COPDの認知度と診断率
- COPDとHFpEF併存の診断率
座談会「COPDと心不全-併存に対する診断と治療-」の第2回目は、診断編として、実臨床における心不全患者のCOPDスクリーニング、COPD患者の心不全スクリーニングを中心に討議いただきました。
PART 2
COPDと心不全の診断
【司会】

松元 幸一郎 先生 (福岡歯科大学総合医学講座呼吸器内科学教授)
【出席者】

井手 友美 先生 (九州大学循環器内科冠動脈疾患治療部講師・診療准教授)

大西 勝也 先生 (大西内科ハートクリニック院長)

古藤 洋 先生 (九州中央病院副院長)

室 繁郎 先生 (奈良県立医科大学呼吸器内科学講座教授)
(五十音順)
(取材時の職位、所属となっております)
日時/場所
2022年9月10日(土)/帝国ホテル東京
はじめに
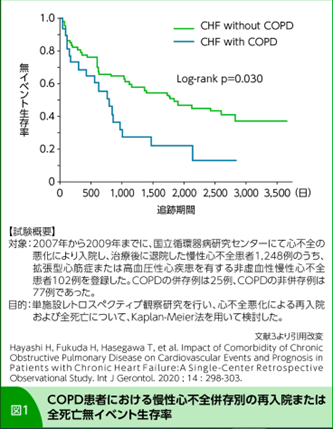
松元 慢性閉塞性肺疾患(COPD)と心不全の併存例は非併存例と比較して予後不良であることが知られています(図1)3)。そのため、呼吸器内科、循環器内科の双方で、COPD患者に心不全が、また、心不全患者にCOPDが併存していないかどうかを早期に評価し、適切な治療介入を行うことが求められます。今回は、COPDと心不全の診断について討議したいと思います。
COPDと心不全の診断における質的な違い
古藤 COPDの診断基準は機能的パラメータに基づいており、1秒量(FEV₁)を努力肺活量(FVC)で割った1秒率(FEV1/FVC)の値が70%未満のときにCOPDと診断されます4)。「病態編」では、心不全は全身の循環不全という “症候群”であると井手先生からお話がありましたが、その診断は、末梢の循環障害が出てから診断されるものなのでしょうか。それとも、心臓の何らかのパラメータのカットオフ値などに基づいて判断されるものなのでしょうか。
井手 これまで、心不全には国際的に統一された定義がありませんでした。しかし、2021年に、日本心不全学会(JHFS)、米国心不全学会(HFSA)、欧州心臓病学会傘下の心不全学会(HFA-ESC)の3学会が合同で、心不全の新たな国際定義を策定し、「器質的および/あるいは機能的な心異常を原因とする症状および/または徴候を呈し、脳性ナトリウム利尿ペプチド(BNP)高値および/または安静時または労作時の画像または血行動態測定にて、心原性肺うっ血または全身性のうっ血の客観的エビデンスが認められる症候群」としました5)。つまり、症状がなければ、形態学的な異常があっても心不全とは呼びません。また、心不全のステージ分類はA~Dの4つに分類されるのですが、心不全と診断されるのは、過去の既往を含め、「器質的および/あるいは機能的な心臓の異常を原因とする症状や徴候を呈する」患者であり、ステージC以上に該当する場合です(図2)6)。
古藤 COPDの場合は、「気管支拡張薬吸入後のスパイロメトリーでFEV1/FVCが70%未満」4)という診断基準に合致すれば、無症状であってもCOPDと診断されますので、COPDと心不全とでは診断基準が質的に異なりますね。
井手 はい。実際には症状がなく、心拡大や収縮能の軽度低下のみを認める患者もいます7)。この場合はステージB(Pre-HF[プレ心不全])とされます。

心不全ステージBの取り扱い
大西 井手先生がおっしゃるように、心不全の国際定義は、症状がないと心不全という診断がつかないよう厳密に区分されました。ステージBは心機能が低下しているものの症状がなく、①器質的心疾患(左室肥大、心室拡大、心室壁の運動異常、心筋組織の異常、心臓弁膜症など)、②心機能の異常(左室または右室の収縮機能低下、充満圧の上昇、拡張機能障害など)、③BNP値または心筋トロポニン値の上昇のいずれかを満たす患者が該当します5)。厳密には無症状の場合は心不全と診断しないというこの国際定義は、心不全を専門としていない先生方には浸透していないと思われますが、一般的に先生方にご理解いただいている心不全にはステージBの患者も含まれていると思います。
井手 そうですね。そして、心不全ガイドライン上では「ステージB(器質的心疾患ステージ)では器質的心疾患の進展抑制と心不全の発症予防を目標とする」7)とされています。
大西 UPLIFT試験でCOPDの早期治療介入のエビデンスが示されたように8)、心不全でもステージBの時点で治療介入を始めたほうが、心不全の進展が抑制され、リモデリングの改善もよいと報告されています9)。診断の定義に症状が含まれるかどうかという点で違いはあるのですが、COPDも心不全も機能的疾患であり、早期治療が求められるという点では同じだと考えます。
COPD患者における心不全スクリーニング
古藤 心不全もCOPDと同様に早期治療介入を求めたほうがよいということは、患者スクリーニングの努力が必要だということですね。スクリーニングのポイントとしては、それぞれの見地からどのようなものがあるのでしょうか。
松元 例えば、長時間作用性気管支拡張薬で長期間コントロールできていた中等症以上のCOPD患者が、「最近疲れやすい」「体がだるい」などと不調を訴えることがあります。そのような場合、呼吸機能の低下を疑いスパイロメトリーを行いますが、結果に目立った変化がない場合は心不全を疑うきっかけになると思います。つまり、COPDの治療過程で体調 不良を訴える患者のなかには、心不全が紛れ込んでいる可能性があります。ただし、フレイルなどの身体活動性の低下があると、疲れやすさなどの症状が動かないためにマスクされてしまいます。悩ましいですね。
井手 心不全患者の場合、本人はあまり困っていないと言っていても、よく聞いてみると動くと体がつらいために動いていない、ということは時々あります。
室 COPD患者でも息切れを自覚する前に身体活動性が低下することが指摘されておりますので、よっぽど注意して問診しないと身体活動性の低下に気づくことは困難なことが多いですね。
古藤 病態編で話題にあがりましたが、COPD患者で心不全を疑うきっかけは頻脈です。脈が速い患者は循環器系の問題を疑うことが多いように思います。閉塞性換気障害の程度に見合わず、脈が速くてきつそうな場合は、少し大袈裟かもしれないと思っても心不全の併存を疑ったほうがよいと思っています。
室 もともとCOPDであった患者さんに、心不全が後になって併存した場合、身体活動性の低下のように、息切れの悪化を自覚する前に頻脈のほうが早く検出されるのでしょうか。
松元 時期はそれほど変わらないように思います。十分な気管支拡張薬による治療を実施しているのに症状がコントロールされていないとき、例えば酸素飽和度は保持されているのに、脈拍数が100回/分を超えているような場合などが、心不全を疑うきっかけになると考えられます。
室 COPDに心不全合併をチェックする場合、ルーチンでBNPを評価したり、適宜心エコー検査を実施したりしていることがあるかと思います。医療リソースの少ない実臨床では症状ベースでの判断になってしまうことも多いのですが、ステージBのように症状のないプレ心不全のスクリーニングにBNP評価は有用だと考えられるでしょうか。
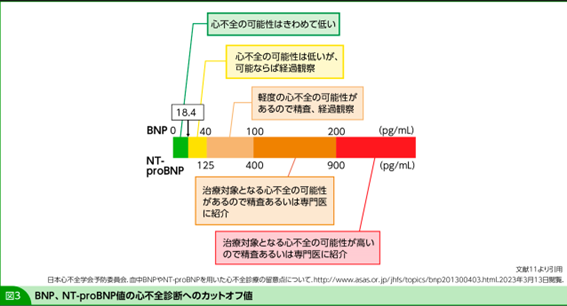
大西 有用だと思います。COPD患者の心機能を評価したことがあるのですが、心機能異常のないCOPD患者でBNP値が40pg/mLを超える人はいませんでした10)。つまり、心機能に異常があればBNPはステージBにかかわらず上昇します。ただし、COPDの増悪時はBNPが80pg/mL程度まで上昇しますので10)、注意が必要です。これは、末梢血管抵抗が上がり、心臓に負荷がかかったことによるものです。BNP 40pg/mLというカットオフ値は、やや心臓に負荷がかかっており、治療対象になり得る1つの基準11)かと思います(図3)。
古藤 COPDの増悪でBNPが上昇するのも心不全を反映しているのでしょうか。
大西 BNP上昇=心不全というよりも、心臓負荷のマーカーと考えていただけるとよいと思います。BNP値が高いということは、心不全かどうかはわかりませんが、少なくとも心臓に無理がかかっているという状態の証拠となるものです。
松元 呼吸器内科の立場からまとめると、COPDに対して気管支拡張薬による十分な治療介入をしていても、症状の改善が限定的だったり、症状の悪化がみられたり、身体活動性の低下、頻脈があったりする場合は心不全を疑ってみるということですね。また、安定期に可能な限り定期的なBNPの測定が推奨されるということです。
心不全患者におけるCOPDスクリーニング
松元 心不全の側からは、どのような場合にCOPDの併存が疑われるのか、またそのきっかけとなる事象にはどのようなものがあるのでしょうか。
井手 循環器内科では胸部X線検査は比較的よく実施しますので、肺野がクリアではない、心不全は安定しているのにSpO₂が低下している、あるいは息切れが遷延するなどの所見があればCOPDを疑うことができるかと思います。毎回の診察で胸部X線検査を実施していないことが多いと思いますので、喫煙歴のある高齢者で顕著な呼吸器症状を有する場合は積極的に実施してもよいかもしれません。また、COPD併存例は肺の感染症を起こしやすく、それを契機に心不全が急速に悪化することがよくありますので、肺感染症をきっかけにCOPDを疑うこともできるかと思います。
松元 経験上、増悪によってCOPD併存が見つかるのは、やはり冬季が多いと思います。
大西 私は以前、循環器内科を標榜するクリニックの先生方とともに、喫煙歴を有する循環器疾患患者995例を対象に、COPDの併存率を調査したことがあります2)。その結果、循環器疾患患者の27%、心不全患者では30%にCOPDを認めました。
このデータに基づくと、循環器内科におけるCOPD検出のキーポイントの1つは、喫煙者だといえます。循環器内科の場合、市中病院やクリニックへの通院患者は、大学病院への通院患者に比べて喫煙者が多く、さらに、地方都市では喫煙者が多い傾向にあることが留意点です。喫煙者で冬季に長引く咳がある、または痰が増えるなどが認められたら、スパイロメトリーの実施が勧められます。喫煙者にスパイロメトリーを勧めると嫌がられることもありますが、風邪や長引く咳をきっかけに勧めてみると、思いのほか、スムーズに検査を受けてもらえることも経験しています。
室 呼吸器内科の立場からは、喫煙歴などのCOPDのリスク因子があって、心不全と診断された方には、ぜひ積極的に早期にスパイロメトリーを実施していただきたいと思っています。心不全患者にはベースとして息切れがあると思うのですが、心不全の悪化因子としてCOPDが関与している可能性は十分にあると考えています。COPDは喫煙が主な病因ではありますが、副流煙や職業曝露も要因として挙げられています。
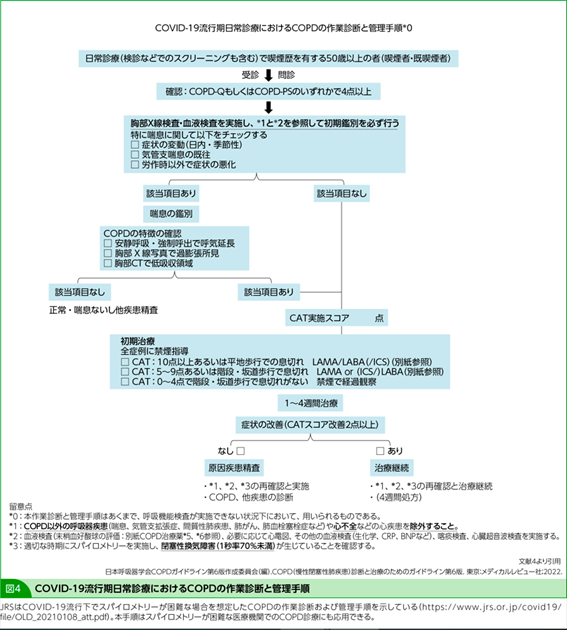
大西 そうですね。COVID-19でスパイロメトリーを利用しにくいという状況下では、『COPD(慢性閉塞性肺疾患)診断と治療のためのガイドライン第6版』4)(以下、COPDガイドライン)にあるように、スクリーニングのツールとして、「COVID-19流行期日常診療におけるCOPDの作業診断と管理手順」(図4)のCOPDアセスメントテスト(CAT)やCOPDスクリーニングのための質問票(COPD-Q)、もしくはCOPD集団スクリーニング質問票(COPD-PSTM)の活用を検討してみるのもよいと思います。
わが国におけるCOPDと心不全の併存の実際
松元 わが国におけるCOPDと心不全の併存率はどの程度なのでしょうか。
井手 私たちが実施した心不全の多施設共同後ろ向き観察研究、Japanese Registry of Acute Decompensated Heart Failure(JROADHF)のデータでは、心不全患者のCOPD併存率は6.4%でした12)。この値は、欧米の30~40%と比較するとかなり少ないといえます。海外の心臓専門医とも議論しましたが、わが国の心不全患者のCOPD併存率が低く報告されている理由はわかっていません。しかし、循環器内科やプライマリケアにおいて私自身は、COPD症例が十分にスクリーニングできていない可能性を疑っています。
大西 三重大学循環器内科で実施されたパイロット研究では、スパイロメトリー評価での心不全患者のCOPD併存率は25%と報告されていました13)。
井手 症状をベース(いわゆる息切れを主訴)にした外来診察をしていた時期がありましたが、呼吸器関連は大体3割くらいで、息切れの原因が循環器でないケースが多かったことを経験しています。
松元 私は久山町研究14)、室先生は長浜コホート研究15)に関わっており、どちらもスパイロメトリーでCOPDの有病率を評価しています。心不全は心エコーやBNPが必要で、高血圧のように血圧などで容易に検出できるものではないので課題はあるのですが、これらと並行して心不全の有無を評価できれば、COPDを有している日本人の心不全併存率が明確になるかもしれません。
COPDの認知度と診断率
井手 日本人の喫煙率は低下傾向にありますが、COPDの罹患率はまだしばらく上昇するのでしょうか。
室 米国のデータでは、喫煙率の低下から20~30年遅れてCOPDの死亡が低下してくることがわかっています16)。現在、日本ではまだCOPD死亡が高止まりの状況ですが、今後長期的にみたとき、日本でも減少していくのではないかと思います。そもそも現状、日本では初期のCOPD診断率自体が10%未満という状況ですから、啓発活動に力を入れて診断率を上げていくことが必要なのです。そうすると、さらに死亡数や有病率は上がる可能性が高いかと思います。
井手 高齢化も影響してくるでしょうね。
室 ご指摘のとおりです。ただ、ここ10年間の厚生労働省のデータをみるとCOPDの患者数に増減はなく、診断率も相変わらず上がっていないのが現状です17)。
大西 2013年からスタートした「健康日本21(第二次)」において、COPDは対策を必要とする生活習慣病の1つとして加わり、「COPDの認知度向上」を課題として取り組んでいくことになりました18)。具体的には、2011年で25%であったCOPDの認知度を2023年までの10年間で80%とする目標が決められました。現状ではどこまで認知度が上がったのでしょうか。
室 GOLD日本委員会が実施するWeb調査では、COPDの認知度は、2020年は28.0%、最新の2021年は28.2%と報告されています19)。COPDの代替病名である肺気腫や慢性気管支炎の認知度は60%前後と高いのですが、COPDという呼吸機能と連動したイメージはなかなか浸透していないという状況です。COPDという疾患名を浸透させ、呼吸機能障害とリンクしたイメージの認知を向上させる必要があり、日本呼吸器学会でも検討課題として取り上げています。
COPDとHFpEF併存の診断率
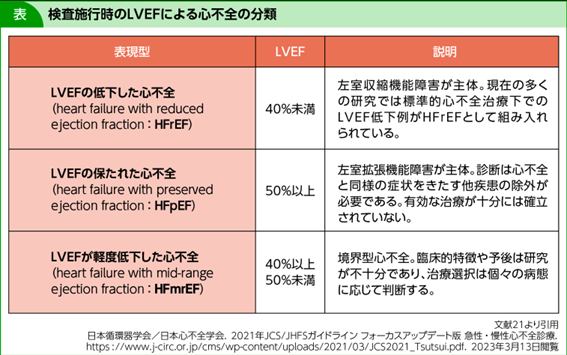
松元 従来、心不全といえば左室駆出率(LVEF)の低下した心不全(HFrEF)と考えられてきましたが、LVEFが保持された心不全(HFpEF)が全体の半数を占める20)ことが明らかになってきました(表)21)。一般的にHFpEFの病因は心血管系と糖尿病、慢性腎不全(CKD)、貧血、COPDなどといった非血管系のいずれにも由来します。心不全併存COPD患者では、HFrEFよりHFpEFの割合が多いという報告22)や、COPDの併存がHFpEFで入院している患者の予後不良と関連しているという報告23)などがあります。HFpEFの診断は、呼吸器内科医からみると捉えどころがなく、見抜くのが困難ですが、どのように診断し、対処すべきでしょうか。
大西 HFpEFの診断は、循環器内科医でも難しいのが実情です。組織ドプラ法を用いた評価が必須で、最近では運動負荷心エコー検査が必要だとする意見も多くあります。しかし、COPD患者はノイズが多く、エコーの使用は適しません。では、どうすればよいのかというと、point-of-care ultrasound(POCUS)という、病的なところをポイントで診る方法を使います。呼吸器内科の先生方が私たちにスパイロメトリーを勧めるようなもので、心エコーや腹部エコーで心窩部をみて、心臓の形を確認いただくとよいと思います。HFpEF患者の心臓はバランスが悪く、左心房が大きいのが特徴です。左心室に比べて左心房が大きいことを確認していただくだけで、心臓の動きや細かな点の確認は必要ありません。
そうはいっても、エコー検査のハードルは高いと感じられるかもしれません。その場合は前述したように、BNPを評価いただくとよいと思います。BNPは左室拡張末期壁応力に依存しており、心臓が大きいほどBNPが高値になる可能性があります。HFpEF患者の心臓の内腔は小さく過小評価されやすいため、BNP値が40pg/mL以上であればHFpEFの可能性を考えてよいと思います。
井手 同感です。BNPは心エコーを行わないクリニックでも評価できます。過小評価しやすいとはいうものの、やはり大西先生が指摘されたBNP 40pg/mLはスクリーニングとしては妥当な値だろうと思います。左心房が大きくなるという現象は拡張終期圧を反映しており、私たち循環器医も診断に迷ったときに左心房の大きさをみます。これで、ある程度は拡張障害を同定することができます。
松元 COPDと心不全の併存を見抜くには、循環器内科と呼吸器内科の連携が必要です。他科へのコンサルティングを行う際に、心不全患者では「COVID-19流行期日常診療におけるCOPDの作業診断と管理手順」(図4)4)に従ったCOPDのスクリーニングを、COPD患者では頻脈やBNPの確認を行っておくと、紹介先側もスムーズな受け入れが可能なのではないでしょうか。難しいのは身体活動性が低下している患者で、どちらの診療科であってもCOPDあるいは心不全をどのように拾い上げるのかが課題です。まず、フレイルでスクリーニングをかけ、それがCOPDによるものなのか、心不全によるものなのか、あるいは別のものなのかを判断していくという方法をとるとよいかもしれません。
次回は薬物療法について討議していきます。
References
- Rutten FH, Cramer MJ, Grobbee DE, et al. Unrecognized heart failure in elderly patients with stable chronic obstructive pulmonary disease. Eur Heart J. 2005 ; 26 : 1887-94.
- Onishi K, Yoshimoto D, Hagan GW, et al. Prevalence of airflow limitation in outpatients with cardiovascular diseases in Japan. Int J Chron Obstruct Pulmon Dis. 2014 ; 9 : 563-8.
- Hayashi H, Fukuda H, Hasegawa T, et al. Impact of Comorbidity of Chronic Obstructive Pulmonary Disease on Cardiovascular Events and Prognosis in Patients with Chronic Heart Failure : A Single-Center Retrospective Observational Study. Int J Gerontol. 2020 ; 14 : 298-303.
- 日本呼吸器学会COPDガイドライン第6版作成委員会(編). COPD(慢性閉塞性肺疾患)診断と治療のためのガイドライン第6版. 東京:メディカルレビュー社;2022.
- Bozkurt B, Coats AJS, Tsutsui H, et al. Universal definition and classification of heart failure : a report of the Heart Failure Society of America, Heart Failure Association of the European Society of Cardiology, Japanese Heart Failure Society and Writing Committee of the Universal Definition of Heart Failure : Endorsed by the Canadian Heart Failure Society, Heart Failure Association of India, Cardiac Society of Australia and New Zealand, and Chinese Heart Failure Association. Eur J Heart Fail. 2021 ; 23 : 352-80.*1
- 厚生労働省. 脳卒中、心臓病その他の循環器病に係る診療提供体制の在り方に関する検討会. 脳卒中、心臓病その他の循環器病に係る診療提供体制の在り方について(平成29年7月). http://www.mhlw.go.jp/file/05-Shingikai-10901000-Kenkoukyoku-Soumuka/0000173149.pdf(閲覧:2022-12-13)
- 日本循環器学会/日本心不全学会.急性・慢性心不全診療ガイドライン(2017年改訂版).https://www.j-circ.or.jp/cms/wp-content/uploads/2017/06/JCS2017_tsutsui_h.pdf(閲覧:2022-11-08)
- Tashkin DP, Celli B, Senn S, et al ; UPLIFT Study Investigators. A 4-year trial of tiotropium in chronic obstructive pulmonary disease. N Engl J Med. 2008 ; 359 : 1543-54.*2, *3
- Dargie HJ. Effect of carvedilol on outcome after myocardial infarction in patients with left-ventricular dysfunction: the CAPRICORN randomised trial. Lancet. 2001 ; 357 : 1385-90.
- Nishimura K, Nishimura T, Onishi K, et al. Changes in plasma levels of B-type natriuretic peptide with acute exacerbations of chronic obstructive pulmonary disease. Int J Chron Obstruct Pulmon Dis. 2014 ; 9 : 155-62.
- 日本心不全学会予防委員会.血中BNPやNT-proBNPを用いた心不全診療の留意点について.http://www.asas.or.jp/jhfs/topics/bnp201300403.html(閲覧:2022-11-08)
- Ide T, Kaku H, Matsushima S, et al; JROADHF Investigators. Clinical Characteristics and Outcomes of Hospitalized Patients With Heart Failure From the Large-Scale Japanese Registry Of Acute Decompensated Heart Failure (JROADHF). Circ J. 2021 ; 85 : 1438-50.*1
- 大西勝也.循環器専門医からみたオンブレス®の有用性. 吸入療法. 2012;4:46-52.
- 九州大学大学院医学研究院 衛生・公衆衛生学分野久山町研究室.久山町研究.https://www.hisayama.med.kyushu-u.ac.jp/(閲覧:2022-11-17)
- 京都大学大学院医学研究科附属ゲノム医学センター ながはまプロジェクト事務局.ながはま0次コホート.https://zeroji-cohort.com/(閲覧:2022-11-17)
- 泉 孝英.慢性閉塞性肺疾患の定義・概念とその変遷.日本臨牀.2003;61:2058-70.
- 厚生労働省.令和2年(2020)患者調査(確定数)の概況.令和4年6月30日.https://www.mhlw.go.jp/toukei/saikin/hw/kanja/20/dl/kanjya.pdf(閲覧:2022-11-02)
- 厚生労働省. 健康日本21(第2次). 国民の健康の増進の総合的な推進を図るための基本的な方針. 平成24年7月10日.
https://www.mhlw.go.jp/bunya/kenkou/dl/kenkounippon21_01.pdf (閲覧:2022-11-02) - 一般社団法人GOLD日本委員会. COPD情報サイト. COPD認知度把握調査結果. http://www.gold-jac.jp/copd_facts_in_japan/copd_degree_of_recognition.html(閲覧:2022-10-13)
- Owan TE, Hodge DO, Herges RM, et al. Trends in prevalence and outcome of heart failure with preserved ejection fraction. N Engl J Med. 2006 ; 355 : 251-9.
- 日本循環器学会/日本心不全学会.2021年JCS/JHFS ガイドライン フォーカスアップデート版 急性・慢性心不全診療. https://www.j-circ.or.jp/cms/wp-content/uploads/2021/03/JCS2021_Tsutsui.pdf(閲覧:2022-11-18)
- Ather S, Chan W, Bozkurt B, et al. Impact of noncardiac comorbidities on morbidity and mortality in a predominantly male population with heart failure and preserved versus reduced ejection fraction. J Am Coll Cardiol. 2012 ; 59 : 998-1005.
- Sato Y, Yoshihisa A, Oikawa M, et al. Prognostic impact of chronic obstructive pulmonary disease on adverse prognosis in hospitalized heart failure patients with preserved ejection fraction - A report from the JASPER registry. J Cardiol. 2019 ; 73 : 459-65.
*1 著者にベーリンガーインゲルハイム社より研究費または謝礼などを受領している者が含まれる
*2 本試験はベーリンガーインゲルハイム社の支援により行われた
*3 著者のなかにベーリンガーインゲルハイム社の社員が含まれる
その他の関連情報


COPDと心不全 併存に対する診断と治療 薬物療法編
日本ベーリンガーインゲルハイム
メディカルチャット 利用規約
当社の「日本ベーリンガーインゲルハイム メディカルチャット」(以下「本サービス」といいます)のご利用に際しては、本利用規約が適用されますので、必ず以下の記載事項をご確認下さい。
利用規約
- 本サービスは、当社所定のウェブページから文字によりお問い合わせいただくことにより、当社医薬品等に関する一般的な情報を、人工知能あるいは当社担当者により、文字及び図表により回答するサービスです(以下、人工知能による回答サービスを「AIチャット」、当社担当者による回答サービスを「有人チャット」といいます。)。ただし、AIチャットによる回答を原則とし、有人チャットは、AIチャットでの回答に対し、有人チャットでの回答も希望された場合に、提供させていただきます。
- 本サービスをご利用いただくことができるのは、当社医薬品等を扱いかつ国内に在住する医療関係者の方に限られます。当該医療関係者以外の方は、ご利用いただくことができません。
- 本利用規約に同意いただけない場合、本サービスを利用いただくことができません。本利用規約を最後までお読みいただき、「同意して利用する」ボタンを押した上で、本サービスをご利用下さい。
- 本サービスは、当社医薬品等に関する一般的なお問い合わせに対して回答するものとし、次の各号に掲げるお問い合わせについては、回答しないものとします。
- 当社医薬品等と関係のないお問い合わせ、または本サービスの回答範囲を逸脱したお問い合わせ
- 具体的な症状や治療方法に関するお問合せ
- 当社に適用される法令、ガイドラインまたは行政上の指導、当社自主規制その他当社が遵守すべきルールにより回答できないお問い合わせ
- 文字化け等により入力内容が判断できないお問い合わせ
- 前各号に掲げるほか、本サービスにより、適切な回答をすることができないと当社が判断した事項に関するお問い合わせ
- 本サービスは、日本語のみに対応しています。
- 本サービスは、当社医薬品の副作用、不具合及び有害事象の報告を受け付けていません。
- お問い合わせの内容によっては、本サービスでは十分に回答できない場合もございます。予めご了承下さい。
- 本サービスの利用可能時間は、以下のとおりです。
- AIチャット
24時間365日 - 有人チャット
平日9:00~17:00
- AIチャット
- 前項に関わらず、メンテナンス及び障害等のため一時的に本サービスを中断する場合がございます。
本サービスのご利用の際には、原則として、個人情報(お名前、ご住所、電話番号、メールアドレス等)を入力しないようお願いします。ただし、AIチャット及び有人チャットを問わず、当社医薬品の適用外使用に関するお問い合わせについては、コンプライアンス上の理由により、当社より、氏名及び施設名の入力を求める場合がございます。この場合には、当社プライバシーポリシーの内容を確認いただき、同意いただける場合に限り、入力して下さい(プライバシーポリシーについては「VIII 利用規約、プライバシーポリシー」に記載のURLからアクセス下さい)。その他の場合に、当社より個人情報の入力を求めることは一切ございません。
- 当社医薬品のご使用にあたっては、最新の添付文書等をご確認下さい。
- 当社は、本サービスまたは本サービスにより提供される情報の利用に際し生じた結果については、一切責任を負いません。
本サービスの利用にあたり、以下の各号の行為を禁止します。
- 本サービスにより提供される情報を複製、複写、転載、改変等する行為
- 第三者または当社の知的財産権その他の権利を侵害する行為
- 第三者または当社を誹謗中傷し、または名誉・信用を毀損する行為
- 本サービスの利用による営利目的の行為
- 本サービスの運営又は他の利用者による本サービスの利用の妨げとなる行為
- 前各号のほか、当社が不適当であると判断する行為
当社は、いつでも本サービスの提供を終了、またはその内容を変更することができるものとします。
本サービスの利用に関しては、以下の利用規約及びプライバシーポリシーが併せて適用されますので、ご確認下さい。



